Чем снять отек при воспалении мягких тканей

- 13 Августа, 2018
- Ортопедия и травматология
- Мария Иванова
Отек мягких тканей – это поражение, при котором большое количество жидкости скапливается в межклеточном пространстве. Такое состояние в большинстве случаев возникает по причине закупорки лимфатических путей. Устранять воспаление мягких тканей, вне зависимости от места его появления, важно с помощью комплексного лечения, которое назначит лечащий специалист.
Симптомы воспаления в тканях
Важно детально рассмотреть общее состояние организма при воспалительном отеке мягких тканей. Все отеки, которые появляются на теле человека, обладают схожими симптомами и особо не отличаются друг от друга.
На начальной стадии поражения больной может чувствовать боль в конкретном месте (там и начинается процесс воспаления). В течение нескольких часов либо дней воспаленный участок начинает сильно отекать, повышается температура тела пациента, происходит гипертермия.
Если отек гнойного типа, то ткани не только подвергаются сильному воспалению, но и со временем начинают отмирать. При таком поражении у больного значительно возрастает температура тела, может возникнуть лихорадка. В этом случае все симптомы будут говорить о том, что в организме находятся вредные вещества.

Главной причиной заболевания является поражение организма человека инфекцией, в результате которой воспаление распространяется по всему телу. Особо сложно пациент переносит воспаления на лице. Иногда они действительно подвергают опасности жизнь и здоровье больного. При воспалении тканей на лице важно незамедлительно обратиться за помощью к врачу, затягивать в этом случае крайне опасно. Важно помнить, что большие скопления гноя начинают самостоятельно вскрываться. Устранять экссудат своими усилиями без консультации доктора нельзя.
Виды поражений
Вся симптоматика воспаления мягких тканей разделена на отдельные группы. Выделяют следующие классификации воспаления:
- процесс воспаления;
- болевые ощущения, связанные с травмированием области;
- интоксикация организма;
- лимфостаз;
- трудности с метаболизмом;
- появление трофических язв.
Основная классификация
Специалисты определяют несколько разновидностей воспалительных процессов мягких тканей. В медицинскую группу включены следующие формы поражения:
- Появление фурункулов. Такое воспаление мягких тканей обусловлено формированием скоплений гноя. С течением времени экссудат начинает поражать ткани в области волосяного фолликула, а также вокруг соединительной ткани, которая находится рядом с прыщиками.
- Фурункулез – второй вид воспаления. Его принято относить к болезням хронического характера. Патология в короткие сроки распространяется по мягким тканям. На поверхности кожи лица и тела при таком поражении появляется большое количество фурункулов. В зависимости от стадии заболевания, образования могут быть крупными либо мелкими.
- Карбункул – это острый процесс, распространяющийся на волосяные фолликулы и сальные железы. Нужно отметить, что образования распространяются не только по коже, но и затрагивают подкожную клетчатку.
- Абсцесс – поражает определенный участок тканей, причиной является гной, который со временем скапливается в большом количестве и локализуется. В дальнейшем абсцесс поражает и внутренние органы.
- Бурсит – еще одна форма воспаления, которое в большинстве случаев затрагивает синовиальные сумки. Внутри начинает скапливаться экссудат.
- Мастит – воспаление, происходящее в молочных железах женщин и мужчин.
- Панариций – воспаление мягких тканей пальцев рук и ног человека. В некоторых случаях воспалительный процесс также распространяется на суставы и костную ткань больного.
- Парапроктит – воспалительный процесс, затрагивающий ткани прямой кишки.
- Гидраденит — воспаление тканей потовых желез.
- Лимфаденит – воспаление, которое распространяется на лимфатические узлы.
Основные причины
К главной причине воспалительного процесса в тканях относят поражение организма бактериями и опасной инфекцией. В большинстве случаев это происходит при поражении стафилококками. Редко инфекцией выступает кишечная палочка и другие анаэробные бактерии.
По поверхности тела воспаление разносится посредством расчесов, а также из-за несоблюдения правил личной гигиены.
Ухудшение патологии
У любой болезни все воспалительные процессы делятся на основные стадии, которые со временем начинают прогрессировать. На первой стадии заболевания больной не ощущает никакой отрицательной симптоматики. Сначала в области инфицирования начинает нарушаться кровообращение, после полностью заражаются мягкие ткани. При начале воспаления капилляры могут значительно уменьшиться в размере, а мышцы гипертрофироваться и потерять прежнюю структуру.
При отсутствии эффективного лечения на первой стадии поражения заболевание начинает стремительно переходить на следующий уровень. На второй стадии все ткани в пораженном месте начинают сильно отекать, у больного возникают первые болевые ощущения. Под воспаленной тканью скапливается лишняя жидкость (ее становится настолько много, что пораженная область начинает увеличиваться в размерах, появляется отек).
На второй стадии поражения не следует начинать прием обезболивающих средств, чтобы избавиться от боли. Не нужно пытать начинать самостоятельное лечение, лучше всего сразу же отправиться к врачу, чтобы тот смог определить точную причину поражения. На третьей стадии заболевания у пациента может произойти нагноение тканей, что опасно для здоровья.
Лечение воспалительного процесса
Лечение воспаления мягких тканей начнется с противовоспалительных мероприятий, антибактериальной терапии, а также улучшения иммунитета. Если выбранный способ лечения не приносит никакого эффекта, то в обязательном порядке проводится операция по устранению очага поражения.
Степень выраженности болезни в разы уменьшается, если воспаление вскрывается самостоятельно. Но на любой стадии очаги поражения важно тщательно обеззараживать и дезинфицировать.
Существуют действенные способы, которые помогут снять воспаление мягких тканей:
- бактерицидное лечение. Оно включает в себя прием антибактериальных медикаментов;
- лекарства, помогающие избавиться от воспаления: УВЧ-терапия, использование электрофореза с раствором кальция хлорида;
- улучшение иммунной системы;
- интенсивная терапия;
- облучение;
- регенеративное лечение;
- анестетики для улучшения состояния пациента;
- инфракрасное облучение;
- прием антибиотиков при гнойном воспалении мягких тканей.
Поражение стопы
В зависимости от конкретной причины появления, отек стопы может обладать хроническим или же эпизодическим характером. Отек стопы в большинстве случаев появляется по причине сердечной недостаточности, заболевания почек либо печени. Также причиной воспаления мягких тканей стопы может быть физическое воздействие со стороны, к примеру, удар стопы об угол либо перелом.
Разрыв связок, растяжение, вывихи и различные смещения – также распространенные причины отечности. Воспаление может произойти из-за подвывиха стопы, перелома костей пальцевых фаланг, повреждения плюсневых костей стопы, врожденных анатомических нарушений.
Отек стопы проходит на фоне сильной боли и дискомфорта, которые появляются по причине усиления нагрузки на голеностопный сустав и воспалительного процесса. Способ лечения стопы будет выбираться с учетом причины возникновения воспаления.
Отечность нижних конечностей
Воспаление мягких тканей ног происходит при нарушении венозного лимфатического тока, увеличения проницаемости капилляров, трудности со связыванием жидкости и белков. К отеку и воспалению могут привести переломы конечностей, сильный ушиб колена, разрыв сухожилий либо связок.

Воспаление мягких тканей ноги приводит к сильной отечности определенного участка. Выраженную форму патология приобретает при артритах и бурситах. При этом больной жалуется на наличие сильной боли и на красноту кожи.
Поражение мягких тканей руки
В большинстве случаев воспаление мягких тканей руки происходит медленно (в течении нескольких лет), а симптоматика усиливается постепенно. К симптомам начала воспаления относят:
- неприятные ощущения, болезненность возле лучезапястного сустава;
- при движении больной рукой можно услышать хруст;
- заметны отеки, краснота на коже, повышается температура рядом с пораженным местом или суставом;
- ухудшается подвижность конечности, тяжелее дается захват предметов.
На ранних стадиях поражения пациент ощущает дискомфорт и боль в месте пораженного сустава при резких движениях (при сгибании руки либо отведении первого пальца в сторону). Особенно сильно боли проявляются при смене погоды либо в ночное время.
Без оказания нужных лечебных мероприятий патология перерастает в хроническую форму, которая проходит совместно с дистрофическими изменениями тканей:
- сухожилия становятся толще;
- начинается процесс окостенении;
- лучевые и локтевые ткани разрастаются, появляются остеофиты.
В конце всех процессов костно-фиброзный канал сужается, вдавливая соединенный нерв и сосуды, которые находятся близко к сухожилию. Ущемление нерва происходит с:
- сильной болью острого характера;
- понижением температуры тела, болевыми ощущениями в руке;
- чувством покалывания и онемения возле руки.
Борьба с поражением
Патологии данного типа принято лечить консервативным путем. Если воспаление мягких тканей вторичной формы и происходит на фоне другого заболевания, то с самого начала важно устранить первопричину.
Для эффективного лечения важно обеспечить больной конечности полный покой и комфорт. Для этого руку сгибают в локте и фиксируют в таком положении специальной повязкой. Для наилучшей фиксации лучше всего воспользоваться лучезапястными ортезами.
Лекарственные препараты врач выписывает для снятия болевых ощущений у пациента и устранения воспаления. Больной должен принимать нестероидные противовоспалительные медикаменты (как в виде мазей, так и в форме таблеток). В некоторых случаях дополнительно выписывают глюкокортикостероиды.
Воспаление сустав кисти
Первые симптомы острого воспаления мягких тканей суставов настолько выражены, что выявить поражение можно самостоятельно еще до похода к врачу: у метеозависимых людей при резкой смене погоды появляются сильные боли в суставах – первый симптом воспалительного процесса.
В некоторых случаях поражение протекает в скрытой форме, но на протяжении нескольких лет симптомы набирают обороты. При хронической форме воспаление часто выявляется уже на той стадии, когда восстановить сустав и устранить изменения в нем не получается.
Основные симптомы артрита:
- болезненные ощущения, которые часто появляются совместно с повышением температуры тела. При хроническом поражении боли усиливаются после покоя конечности;
- скованность по утрам, которая продолжается от 2 до 20 минут;
- чувство онемения либо покалывания в месте воспаления, характерный хруст при движении;
- заметная отечность тканей;
- нарушение структуры сустава при долгом воспалении кисти руки.
Лечение периимплантита
Воспаление мягких тканей зуба при периимплантите отличается тяжелой симптоматикой. К основным симптомам относят:
- покраснение десны и отечность;
- болевые ощущения в месте импланта;
- кровоточивость;
- скопление гноя;
- неприятный запах;
- появление кармана между имплантом и десной;
- сильная подвижность.
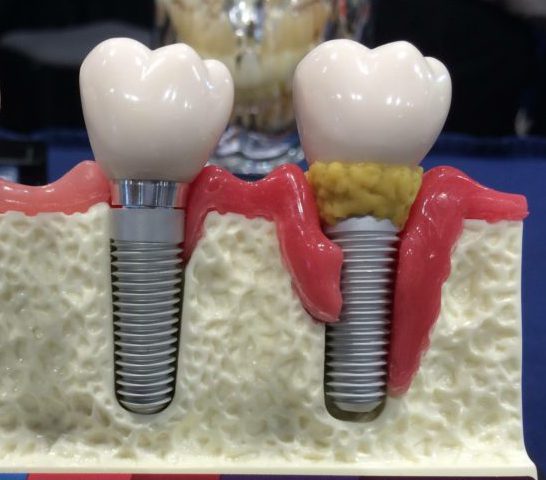
При прогрессировании болезни симптоматика только усиливается, а боль становится выраженнее. Определить степень воспаления можно с помощью рентгена. Для назначения эффективного лечения важно сразу провести консультацию у доктора.
Воспалительные процессы при микозите
При микозите у больного возникают следующие симптомы:
- краснота и отечность десен;
- сильная боль;
- неприятный запах;
- повышение температуры тела;
- непереносимость горячей и холодной пищи.

Лечение воспаления тканей назначает исключительно лечащий специалист. Оно будет заключено в дезинфекции воспаленных участков. Главной целью мероприятий является остановка кровоточивости и воспалительного процесса. Для профилактики от развития воспаления важно тщательно следить за гигиеной ротовой полости, включая область имплантов. Самым опасным фактором, который может привести к утрате импланта, считается табак. Именно по этой причине от такой вредной привычки важно как можно скорее избавиться.
Источник
Отек мягких тканей – патологическое состояние, характеризующееся постепенным скоплением жидкости в межклеточном пространстве. Возникает из-за нарушения лимфотока вследствие закупорки лимфатических путей. Лечение отеков мягких тканей, независимо от их локализации требует комплексного подхода, должно проходить под контролем лечащего врача.
Что такое лимфедема?

Регулярные отеки могут свидетельствовать о различных серьезных нарушениях в организме. Лимфедема проявляется нарастающим отеком мягких тканей по причине закупорки лимфатических капилляров и периферических сосудов. Лечение отечности зависит от первопричины.
Лимфедему классифицируют на первичную наследственную и несистемную. Развивается в результате врожденных патологий лимфатической системы. Прогрессирует во время беременности, после перенесенных травм. Чаще всего поражается дистальный отдел ноги, стопы, кисти руки.
Вторичную, приобретенную. Нарушение оттока лимфы может быть связано с развитием воспалительного процесса в мягких тканях при травмах конечностей, головы, шеи, лица, носа.
Отмечают также хроническую форму лимфедемы, которая может рецидивировать на протяжении всей жизни под воздействием неблагоприятных факторов. Хроническая отечность подразумевает комплексное и продолжительное лечение.
Причины лимфедемы
В патогенезе развития отечного синдрома существенное значение имеет нарушение газообмена, системная гемо и лимфодинамика, повышение проницаемости клеточных мембран и сосудов, повреждение сосудистого эндотелия.
Причины отечности:
- болезни сердечно-сосудистой, эндокринной, лимфатической системы;
- нарушения в работе почек, печени, органов ЖКТ;
- малоподвижный образ жизни;
- инфекционно-воспалительные процессы в тканях, суставах, костных структурах;
- наследственная предрасположенность.
Отечность может возникать вследствие длительного приема нестероидных, гормональных лекарств. Отеки имеют мягкую консистенцию, чаще всего появляются по утрам в области лица, кисти руки, на шее, веках, ниже колена.
Повреждения мягких тканей

Отечность мягких тканей может быть вызвана механическими повреждениями, которые не сопровождаются нарушением целостности эпидермиса. Ушибы, растяжения приводят к нарушению лимфотока, увеличению проницаемости, разрыву сосудов. Совокупность этих факторов является основной причиной, по которой возникает посттравматический отек.
Симптомы отечности мягких тканей чаще всего проявляются постепенно. Выраженность симптомов зависит от силы, характера повреждения тканей. Посттравматический отек развивается на 2-3 сутки после травмирования. Нарушается питание клеточных структур, ткани в зоне поражения воспалены. Припухлость после ушиба наиболее выражена в тканях с богатой клетчаткой, к примеру, на лице, поверхности стопы.
Повреждения мягких тканей конечностей лица, головы, шеи, других частей тела могут быть обусловлены ударом тупыми предметами, падениями с высоты, производственными травмами (придавливанием, падением на руки, ноги тяжелых предметов).
Прямые травмы тканей без нарушения их целостности приводят к разрыву структур подкожно-жировой клетчатки, коллагеновых волокон, образованию гематом, повреждению мышц, сухожилий, связок.
Посттравматический отек тканей может быть спровоцирован вывихами, переломами, растяжениями. К примеру, перелом ноги, руки, всегда сопровождаются повреждением, сильной отечностью мягких тканей. В тканях образуются кровоподтеки, гематомы. Очень сильно отекает ноги после вывиха колена, перелома лодыжки, травме стопы.
В первые часы после травмы лечение должно быть направлено на уменьшение болевого синдрома, устранение воспаления, снижение притока крови к очагам повреждений.
Снять посттравматический отек можно при помощи холодных компрессов, приложенных к месту поражения. Назначают сосудосуживающие, симптоматические, противовоспалительные лекарства.
После устранения воспаления, назначают лечение, направленное на ускорение оттока инфильтрата из тканей: УВЧ, лимфодренаж, тепловые процедуры.
Послеоперационный отек
Послеоперационный отек тканей – распространенное явление после проведения хирургических вмешательств, которые стали причиной воспалительных процессов. Послеоперационный отек мягких тканей вызывает лимфатический застой. Степень отечности зависит от индивидуальных особенностей организма.
После операции при повреждении капилляров и сосудов нарушается отток жидкости из межклеточного пространства. Послеоперационный отек развивается на 2-4 сутки после операции.
Чтобы снять послеоперационный отек назначают лимфатический дренаж, компрессионный трикотаж, лечебную диету, медикаментозную терапию, средства нетрадиционной медицины.
Если послеоперационный период происходит без осложнений, пациент соблюдает прописанные лечащим врачом рекомендации, отек мягких тканей спадает на пятый-седьмой день. В некоторых случаях послеоперационный отек спадает через две-три недели. Лечение должно проходить только под контролем лечащего врача.
Отечность конечностей

Отечность мягких тканей одной ноги, обеих конечностей вызвана нарушением венозного, лимфатического оттока, увеличением проницаемости капилляров, нарушением процессов связывания жидкости с белками крови. Причиной отека конечностей являются переломы ноги, руки, вывих, сильный ушиб колена, растяжение, разрыв связок, сухожилий.
Опухание ноги ниже колена вызывают общие и местными неблагоприятные причины, которые запускают механизм образования отека. Выраженный отек тканей ноги развивается при бурсите, артритах. Отмечают покраснение кожи, болевой синдром при интенсивном сгибании колена.
Отечность голеностопа
В зависимости от причин возникновения, отечность стопы может иметь эпизодический или хронический характер. Отек стопы чаще всего развивается на фоне сердечной недостаточности, болезней почек, печени. К очевидным причинам патологии относят травмы, полученные при прямом ударе стопы, переломы.
Растяжения, разрывы связок, сухожилий, вывихи, смещения также являются достаточно распространенной причиной отечности голеностопного сустава. Отечность может возникнуть в результате подвывиха стопы, при переломах костей пальцевых фаланг, повреждениях плюсневых костей стопы, врожденных анатомических аномалий, артритах, артрозах, бурситах.
Отечность стопы сопровождается сильными болевыми симптомами, дискомфортом, который вызван увеличением давления на голеностопный сустав, развитием воспаления. Лечение отечности стопы зависит от первопричины.
Отечность мягких тканей колена
Отек колена проявляется при смещении коленной чашечки, ушибах, после проведения хирургических операций. После травмы в связках, мышечных структурах, тканях, окружающих коленный сустав появляется спазм, препятствующий нормальному лимфо и кровотоку. В межтканевом пространстве происходит скопление жидкости, что и является причиной отечности. Отек колена возникает сразу после травмы или проявляется через некоторое время.
При сильном ушибе кожа в области больного колена отекает, краснеет. Любое движение сопровождается болевым синдромом, дискомфортом. Боль локализуется в зоне действия механического фактора.
Интенсивность болевого синдрома пропорциональна силе удара, площади очага поражения. Постепенно болевые ощущения уменьшаются, активизируются тканевые факторы. Отек колена сопровождается воспалительным процессом. Ткани пропитываются лимфой, воспалительным инфильтратом, образуется посттравматический отек мягких тканей.
Лечение отека колена включает применение холодных примочек, противоотечных мазей.
Отечность рук

Отеки руки могут быть вызваны повреждениями, системными заболеваниями, патологиями лимфатической системы. Отек руки у женщин может возникать после удаления молочной железы, во время беременности. Нередко отечность рук возникает наряду с отеками нижних конечностей. Данная патология может являться осложнением гнойно-воспалительного заболевания руки, возникать при переломах, травмах фаланг пальцев.
Отеки мягких тканей верхних конечностей проявляется припухлостью руки, увеличением региональных лимфоузлов, недомоганием, повышением температуры. Симптоматика зависит от причины, которая привела к скоплению лишней жидкости.
Лечение отека конечностей направлено на восстановление кровообращения. Пациентам прописывают противовоспалительные лечебные мази, мочегонные средства, назначают ЛФК, массаж, физиотерапию.
Отеки лица
Травмы носа, шеи, головы, сопровождающиеся повреждением, отечностью мягких тканей, повреждением подкожной клетчатки относятся к наиболее распространенным повреждениям в области лица. Возникают при ударах тупыми предметами, падениях с высоты.
Травмы носа, шеи, головы чаще всего диагностируют у детей, спортсменов. Отечность лица может возникать по причине чрезмерного употребления алкоголя, нарушениях в работе поек.
Травмы головы часто вызывают отек слизистой оболочки носа, мягких тканей лица, что приводит к затруднению носового дыхания. Ушиб носа сопровождается кровотечением, гематомой носовой перегородки.
Снять отек тканей лица после получения травмы носа, головы поможет холодный компресс, сосудосуживающие препараты. При травмах головы пациентам назначают постельный режим, физиотерапию.
Отечность шеи
Отеки шеи отмечают при увеличении лимфоузлов, инфекционных, вирусных болезнях, которые поражают верхние дыхательные пути.
Двухстороннюю отечность шеи диагностируют при простудных заболеваниях. На развитие лимфангиомы указывает припухлость, локализованная в нижней части шеи. Твердая отечность по бокам шеи возникает при заболевании верхних дыхательных путей, воспалении слизистой оболочки носа.
Отечность шеи может быть вызвана аллергенами. Наиболее тяжелые случаи возникновения отеков шеи имеют аллергическую природу происхождения – отек Квинке.
Стремительно нарастающий аллергический отек шеи приводит к нарушению дыхательных процессов, требует незамедлительного лечения.
Своевременно проведенное лечение отеков дает хорошие результаты. Болевые симптомы проходят, отек рассасывается, функции органа восстанавливаются.
Источник
