Боли в спине после воспаления

Был недавно такой случай. Прихожу на вызов к пожилой пациентке, она жалуется на боли в нижних отделах спины. Боли сильные, беспокоят уже 3 недели. Осмотрена и лечена терапевтом и невропатологом, назначались и уколы, и таблетки, и обезболивающие, и витамины, и даже хондропротекторы – все без толку.
При осмотре болезненность в нижних отделах позвоночника, когда попросила встать – боли в тазобедренном суставе. Что делать? Без рентгена не обойтись! Пообещала дать направление в больницу, сказала, чтоб пришел сын. На следующий день сын пришел не один, но привез саму старушку на инвалидном кресле. Её взяла на осмотр заведующая, возникло подозрение на перелом шейки бедра, отправили экстренно в травматологию, диагноз подтвердили, бабушку положили в стационар и прооперировали.
Оказалось, совсем не то лечили. А первоначально жалобы были на боли в спине.
Как часто люди жалуются на боль в спине? Каждый день один–два пациента обязательно. Независимо от возраста и пола, вида деятельности и телосложения.
Что такое боль? Это защитная реакция организма, очень нужная, потому что если нет боли, мы не сможем узнать, что в организме есть нарушения, что вашему здоровью что-то угрожает.
Механизм развития боли в организме похож на все рефлексы – от болевых рецепторов импульс идет сначала в спинной мозг, потом обрабатывается и направляется в головной мозг. В этом пути задействованы все отделы нервной системы и в самом головном мозге много болевых центров на разных уровнях. Это говорит о том, что восприятие боли очень важно для организма.
Но случается и такое, что повреждение есть, а боли нет. Чаще всего, это происходит при опухолевых процессах или когда есть нарушение болевых рецепторов.
Когда из-за постоянного раздражения рецепторов и нервных волокон, сами эти волокна и центры в головном мозге раздражаются, возникают хронические боли. Их лечить намного труднее, потому что тут поражены не только органы и ткани, где находятся рецепторы, но и сами передающие боль клетки нервной системы — нейроны.
Боли в области спины могут быть вызваны самыми разными причинами. Здесь мы разделим их по локализации (то есть месту) болевых ощущений в разных отделах спины и разберем, что может болеть на разных уровнях, а что поражает весь позвоночный столб. Мы не касаемся редких заболеваний: опишем самые распространённые причины боли в спине, встречающиеся в практике.
1. Боль в верхних отделах спины
- Прежде всего, нужно исключить самые опасные состояния – заболевания сердца. Поэтому при болях в верхних отделах спины, в области лопаток, особенно слева, назначают ЭКГ (электрокардиографию), чтобы исключить острый коронарный синдром, инфаркт миокарда, если человек в пожилом возрасте. Миокардит и другие воспалительные заболевания сердца, если возраст молодой.
- Исключаем также и тромбоэмболию легочной артерии или ТЭЛА, как опасное для жизни состояние, если боль сопровождается кашлем и кровью в мокроте, необходима срочная госпитализация.
- Если кардиограмма без патологии, думаем о дорсалгии, в этой части спины правильно называется торакалгия (от латинского слова торакс – грудная клетка) т.е. нарушении самого позвоночного столба или мышц, связанных с позвоночником. Торакалгия может быть вызвана остеохондрозом позвоночника при повреждении грудного отдела. Это самая частая причина. Усиление боли происходит при движении, особенно при повороте. Если смотреть на такую спину, видно, как напряжены мышцы вокруг больного места. Связаны эти боли с каким-то определенным событием – поднял тяжесть, продуло, перенервничал, была большая нагрузка на спину. Часто сопровождается болями в области грудины, ноющими, усиливающимися ночью в положении лежа. Если боли свежие — назначаются уколы обезболивающих, витамины группы В, миорелаксанты, все проходит в течение 3 дней, редко недели. Если есть повреждение самого позвоночника – грыжи межпозвоночных дисков, повреждения корешков нервов, которые отходят от позвоночника – лечение длительное. Здесь необходимо сделать рентген и таких пациентов ведут невропатологи. Потому что формируется хроническая боль, с которой труднее справляться. На этом этапе подключаются более сильные препараты.
- Плечелопаточный периартрит – воспаление связочного аппарата сустава лопатки и плеча. Болит в области лопатки, всегда беспокоит с одной стороны, чаще с правой (какой рукой работал). Лечение такое же, как при дорсалгии.
- Нельзя исключать патологии плечевого сустава – артрита или травмы. Бывает, что боли отдают в спину.
- Из внутренних органов на уровне верхней части спины находятся легкие. Болеть спина начинает, когда воспаление переходит на плевру – оболочку легких, богатую болевыми рецепторами. Боли сильные, усиливаются при дыхании, чтобы снизить боли, люди ложатся на больную сторону. Если есть температура и боли в груди – врач обязательно подозревает нарушения в легких. Делаем рентген, на котором, чаще всего, хорошо все видно. Лечение всегда в стационаре. Воспаление плевры – плеврит — бывает от разных причин. Вызывать его могут бактерии, вирусы, туберкулезная микобактерия и другие инфекции.
- Спонтанный пневмоторакс — попадание воздуха в плевру. Часто бывает у астеничных молодых людей с наследственным дефектом соединительной ткани (дисплазия соединительной ткани или ДЗСП). Случается при сильном кашле во время ОРВИ, резком глубоком вдохе, травме.
- Если у больного есть онкологическое заболевание, в первую очередь врач думает о метастазах, которые могут быть и в позвоночник, и в легкие. И очень часто метастазы в эти органы дают заболевания молочной железы, желудка, желчного пузыря, женских органов, почек.
2. Боль в средних отделах спины, в области поясницы и выше
- Остеохондроз позвоночника на уровне поясничного отдела проявляется как люмбалгия – это боль без иррадиации в ногу, а люмбишалгия – когда боль распространяется по наружной поверхности бедра. Это бывает при защемлении корешков нервов. Поэтому врач проверяет, так называемые «корешковые симптомы» или симптомы натяжения. Пациент ложится на спину и поднимает одну и вторую ногу. При защемлении нерва из-за боли ногу можно поднять только под небольшим углом.
- Примерно на этом уровне расположены почки. Тут врач проверяет симптом
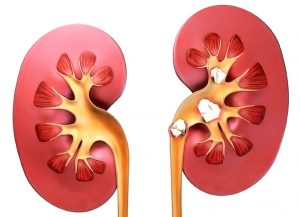 Пастернацкого, т.е. несильно поколачивает спину в предполагаемой области почек, и если появляется боль, значит почки больны. Чаще это признак острого воспаления почек или мочекаменной болезни. Поэтому в алгоритм обследования болей в поясничной области спины обязательно входит общий анализ мочи. При воспалении почек, остром пиелонефрите или обострении хронического, бывает высокая температура, боли в пояснице могут быть при малейшем прикосновении. В общем анализе мочи повышено число лейкоцитов – воспалительные изменения.
Пастернацкого, т.е. несильно поколачивает спину в предполагаемой области почек, и если появляется боль, значит почки больны. Чаще это признак острого воспаления почек или мочекаменной болезни. Поэтому в алгоритм обследования болей в поясничной области спины обязательно входит общий анализ мочи. При воспалении почек, остром пиелонефрите или обострении хронического, бывает высокая температура, боли в пояснице могут быть при малейшем прикосновении. В общем анализе мочи повышено число лейкоцитов – воспалительные изменения. - Камни бывают не только в почках, но и в желчном пузыре. Очень часто путают боли от патологии позвоночника и боли от воспаления желчного пузыря. Желчный пузырь расположен справа под ребром, а боли отдают в правую половину спины. Но этот орган так коварен, что боли при холецистите могут отдавать в правое плечо, в поясницу и даже в ногу. Камень может «сидеть» не только в самом желчном пузыре, но и в протоке. Может камня не быть, а быть воспаление желчного пузыря и протоков, вызванное, например, лямблиями, описторхами и другими паразитами. Обычно воспаление желчного пузыря выявляется при пальпации живота и определении специальных рефлекторных симптомов воспаления желчного пузыря. Если выявлены признаки холецистита, пациента отправляют делать УЗИ брюшной полости и к гастроэнтерологу. Если желчекаменная болезнь в стадии обострения – это уже хирургическое лечение. Коварна эта болезнь тем, что может не быть температуры, горечи во рту, жидкого стула, а только боли. Это происходит при длительном течении, когда уже сформировалась хроническая боль.
- Воспаление поджелудочной железы – панкреатит. Боль часто отдает в спину, только уже слева. Это случается тогда, когда воспаление охватывает хвост поджелудочной железы. Если воспаление в области головки, то боли отдают в поясницу справа и посередине. Здесь все понятнее, острый панкреатит просто не может протекать без диспептических явлений. Здесь, кроме сильных болей, чаще всего это «кинжальные» боли в животе, может быть тошнота, рвота. И, конечно такие боли всегда связаны с нарушением диеты, это приём крепкого алкоголя в сочетании с жирной пищей. Острые процессы – работа для хирургов. Потому что поджелудочная железа может начать переваривать саму себя, это называется панкреонекроз и требует экстренного вмешательства. Если процесс хронический – это наблюдение гастроэнетролога. И диета с исключением жирного.
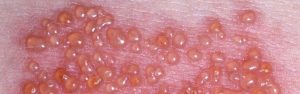
- Герпес Зостер – опоясывающий лишай. Возникает в области спины, чаще поясницы. Сначала появляются боли, потом герпетические высыпания в виде маленьких пузырьков. Вызывается одним из видов герпетической инфекции. Лечит обычно терапевт и невропатолог. Боли могут быть очень сильные, жгучие. Это вирус распространяется по ходу нерва. Иногда от начала болей до высыпаний проходит неделя и диагноз установить трудно.
3. Боль внизу спины
- Самая распространенная причина — проявления остеохондроза позвоночника. Нарушение или дегенеративные изменения в позвонках на уровне пояснично-крестцового сочленения, боль отдает в копчик или вверх по позвоночному столбу.
- Гинекологические причины могут давать боли в спине (всё зависит от анатомического положения) — воспалительные заболевания женских органов.
- Мочекаменная болезнь, если камень проходит по мочеточнику, чаще бывает в боковых нижних отделах живота, но может быть и со стороны спины.
- Патология тазобедренного сустава (как в нашем случае, который приведен вначале статьи), артрит, артроз или даже перелом шейки бедра могут давать боль в пояснице.
- Заболевания прямой кишки – геморрой, опухоли доброкачественные или злокачественные (если опухоли злокачественные, они дают боль не только сами по себе, но может быть боль и от метастазов в позвоночник, печень, легкие).
- Наконец, заболевания простаты — это может быть доброкачественная дисплазия предстательной железы, может быть рак простаты. Эти заболевания развиваются в зрелом возрасте, поэтому часто протекают длительно, даже без видимых симптомов, но при ослаблении организма могут дать метастазы в поясничный отдел позвоночника, в легкие, в местные лимфоузлы.
4. Некоторые заболевания поражают весь позвоночный столб или его отделы
- Остеохондроз – чаще всего встречается – это дегенеративные изменения позвоночного столба, которые поражают все отделы позвоночника. Cуществует полисегметнарный остеохондроз. Его проявления дают симптоматику во всех отделах позвоночника, поэтому для диагностики могут быть особые трудности, очень часто подобное происходит из-за остеопороза.
- Остеопороз – снижение содержания кальция в костях, проявляется больше с возрастом. У мужчин и женщин бывает от разных причин, но протекает одинаково. У женщин после климакса это связано с низким уровнем эстрогенов, которые в детородном возрасте регулируют обмен кальция, у мужчин чаще всего из-за поражения желудочно-кишечного тракта и нарушения всасывания кальция. При остеопорозе кости делаются ломкими, тонкими. Это касается и позвоночника. Возникают микропереломы при малейшей травме при далеко зашедших стадиях. Чтобы диагностировать остеопороз применяется рентгенологический метод – денситометрия и определение в крови уровня иона кальция. Занимаются лечением и диагностикой врачи эндокринологи и ревматологи.
- Миеломная болезнь – относится к группе лейкозов или опухолей крови, когда опухоль развивается на уровне костного мозга. Увеличивается число клеток кроветворения, из которых вырастают лейкоциты, давление этой массы вызывает боли в костях. При этой болезни поражаются плоские кости, чаще всего грудина, но могут быть боли и в позвоночнике. Сейчас выросло число случаев этого лейкоза. Диагностируют его по наличию в моче белка Бен-Джонса, измененного белка, который вырабатывают опухолевые клетки.
- Болезнь Бехтерева и другие аутоиммунные заболевания — когда воспаления позвонков носят аутоиммунный характер, т.е. когда организм вырабатывает антитела против своих собственных клеток. Сейчас отмечается рост аутоиммунных заболеваний,
- Метастазы опухолей часто бывают при раке легких, молочной железы, предстательной железы, соответственно в грудной и поясничный отделы позвоночника.
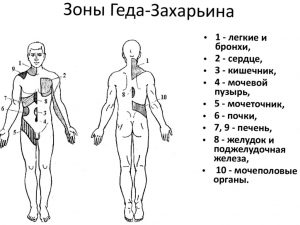
- Рефлекторные изменения в зонах Захарьина-Геда – болевой рефлекс с внутренних органов, который дает локальные (местные) очаги напряжения в мышцах определенных зон спины (см. картинку). Эти изменения хорошо известны массажистам и остеопатам. Есть опытные врачи, которые по состоянию спины узнают о патологии во внутренних органах человека. Принцип возникновения этих рефлекторных зон положен в основу лечения такими методами как иглоукалывание, акупунктура, точечный массаж. Врач воздействует на зону, а исцеляется внутренний орган.
- Инфекционные заболевания позвоночника – туберкулез (может сочетаться с ВИЧ-инфекцией), сифилис, остеомиелит встречаются очень редко, но врач должен их учитывать и о них знать. Туберкулезный остеомиелит трудно диагностировать, чаще всего диагноз окончательно так и не выставляется, но лечение должно проводиться серьёзно. Туберкулёз – коварная болезнь, при любом ослаблении иммунитета он может проникнуть в организм и проявиться неожиданными симптомами. За последний год я наблюдала двоих таких пациентов.

5. Стойкие боли в спине могут указывать на серьёзные заболевания
При следующих симптомах врач подозревает онкологию и направляет на углубленное обследование:
- боли в спине плохо проходят при лечении обезболивающими,
- снижение массы тела,
- субфебрильная температура (37–37,5 градусов которая долгое время не проходит),
- анемия, снижение гемоглобина, внешне это выглядит как бледность или желтушность кожи, синюшный оттенок губ, «круги» под глазами,
- повышение скорости оседания эритроцитов (СОЭ) в общем анализе крови,
- склонность к кровотечениям.
Алгоритм обследования при болях в спине
1. Прежде всего нужно пройти рутинные тесты – общий анализ крови, общий анализ мочи. Это даст нам представление о состоянии организма, воспалительных процессах в нем, состоянии мочевыделительной системы. Если мы видим изменение в анализе мочи, то сразу подозреваем, что боли вызваны именно болезнями почек.
2. Биохимческий анализ крови, учитываются печеночные тесты (АЛТ, АСТ, билирубин, ЩФ), СРП (С-реактивный белок), ревматоидный фактор — показатели активности воспаления, количество белка, соотношение разных видов белка в крови – альбуминов и глобулинов и другие показатели, если врач подозревает какое-то заболевание.
3. Онкомаркеры – при подозрении на опухолевый процесс.
4. Тесты на инфекционные заболевания: ВИЧ, вирусные гепатиты, туберкуез, сифилис.
5. Рентгеновский снимок позвоночника – показывает изменения в позвоночном столбе, наличие грыж позвонков, метастаз опухолей, воспалительных явлений.
6. КТ позвоночника и внутренних органов – очень важное обследование, на нем лучше и подробнее чем на рентгене видны изменения в тканях.
7. МРТ – более дорогой и информативный метод, применяется, чтобы уточнить результаты компьютерной томографии. Можно проводить сочетанные обследования, которые захватывают внутренние органы и сам позвоночник. Это обследование позволяет точно выявить причины повреждения внутренних органов.
8. Если врач думает о каком-то редком заболевании, то назначает специальные обследования (на аутоиммунные заболевания, редкие инфекции, более углубленные исследования для определения состояния организма).
Лечение болей в спине, разумеется, назначается в зависимости от причины. Но начинаем мы всегда с обезболивающих – нестероидных противовоспалительных препаратов или спазмолитиков.
Несмотря на многообразие причин боли в спине, наша медицина достаточно развита, чтобы установить точный диагноз и приступить к лечению. Самое главное – не запускать болезнь и обратиться к врачу, если боли не проходят в течение трех дней, не говоря уже о длительных интенсивных болях.
Будьте здоровы!
Автор: врач-терапевт Логинова Мария Павловна
Источник

