Боль и воспаление в промежности

Воспаление промежности может возникать в силу различных причин.
Его способны вызывать половые инфекции, неспецифические бактериальные и грибковые патологии.
Встречаются случаи травматического или аллергического воспаления области промежности.
Поговорим о том, какие причины к этому приводят, какие симптомы и признаки возникают.
Рассмотрим основные способы лечения, которые применяются врачами.

Воспаление промежности при грибке кожи
Грибковые поражения кожи могут быть обусловлены дерматофитией.
В кожных складках появляются красные пятна.
Они имеют четкие границы.
Практически всегда наблюдается шелушение.
При осмотре у пациента также обнаруживается дерматофития стоп.
Возможно поражение ногтей.
Грибок обычно заносится в промежность с немытыми руками самим пациентом.
Субъективно заболевание проявляется зудом.
Из-за постоянных расчесов развивается нейродермит.
После разрешения клинических проявлений остается пигментация.
Но разрешение происходит зачастую через длительное время.
Если нет лечения, болезнь может протекать годами.
Чаще встречается эта причина воспаления промежности у мужчин.
Другие факторы риска:
- жаркий климат;
- потливость;
- тесные брюки;
- ожирение;
- применение глюкокортикоидов в течение продолжительного времени.
При дерматофитии требуется лечение грибка не только в паху.
Нужно также провести уничтожение патогена на стопах, ногтях или волосистой части головы (в зависимости от того, где выявлены очаги воспаления).
Иначе паховая дерматофития с высокой вероятностью рецидивирует.
Воспаление промежности при кандидозе
Грибковое поражение, вызванное Candida albicans или другими представителями этого рода грибов, возникает чаще всего на фоне иммунодефицита.
Факторы риска:
- сахарный диабет;
- ВИЧ;
- ожирение;
- потливость;
- переохлаждение.
Воспаление промежности у женщин также может быть вызвано распространением инфекции из половых органов.
При вульвовагините кандидозного происхождения наблюдаются выделения.
В результате грибковые клетки попадают на кожу промежности и могут её инфицировать.
Основные признаки:
- зуд;
- покраснение;
- папулы и гнойники;
- мокнутие.
На поверхности высыпаний может появляться белый налет.
Он легко снимается ватным тампоном.
Воспаление промежности при аллергии
Не всегда воспалительные процессы обусловлены инфекционным фактором.
Иногда это следствие аллергии.
Если красные пятна, волдыри или другие элементы сыпи появились только на промежности, скорее всего, это проявление контактного дерматита.
Он развивается при контакте кожи с аллергеном.
Учитывая локализацию воспаления, можно предположить несколько аллергенов, которые могли вызывать сенсибилизацию.
В первую очередь следует подозревать:
- косметические кремы по уходу за кожей интимной зоны;
- спермициды – средства для контрацепции, разрушающие сперматозоиды;
- антисептики, применяемые для профилактики ЗППП (чаще всего Мирамистин, реже хлоргексидин);
- синтетическое белье (обычно вызывает слабые аллергические проявления);
- лекарственные или народные средства, которые женщина пытается использовать в лечебных целях (в виде кремов, ванночек, присыпок и т.д.).
Внешне аллергическое воспаление бывает трудно отличить от любого другого.
Помогают в этом врачу анализы.
Воспаление промежности при натертости
Механический фактор – ещё одна возможная причина воспаления.
Постоянное трение провоцирует механический дерматит.
Его особенности:
- зона покраснения и воспаления кожи промежности находится в месте контакта с нижним бельем;
- во время ходьбы у пациента появляются или усиливаются болевые ощущения;
- они прогрессируют по мере дальнейшего натирания кожи до тех пор, пока пациент не сменит белье.
В дальнейшем, если действие повреждающего фактора не исключается, возможны осложнения.
При глубоком повреждении кожи образуются рубцы и мозоли.
Кроме того, открываются входные ворота для инфекции.
Возникают эрозии.
Они могут быть инфицированы бактериальной флорой.
Эрозии часто влажные.
А влажность в зоне промежности – фактор риска грибковой инфекции и эритразмы.
Воспаление промежности при опрелости
Опрелость – это воспаление бактериальной или грибковой этиологии на фоне постоянно влажной кожи.
Почему она может быть влажной?
В основном из-за обильного выделения собственного пота.
Происходит это в ряде случаев.
Но все они умещаются в несколько патогенетических механизмов:
- усиление потоотделения как естественная физиологическая реакция организма (результат перегревания организма или его отдельных областей, в данном случае промежности);
- усиление потоотделения при патологическом процессе (лихорадка, тиреотоксикоз, ожирение и другие заболевания, связанные с высокой потливостью);
- нарушение испарения пота (он выделяется в обычном количестве, но не испаряется по причине плохой циркуляции воздуха в промежности).
При опрелости основным симптомом являются пятна.
Они имеют красный цвет.
Часто при осмотре обнаруживается мацерация кожи.
Под действием влаги может происходить отслоение эпидермиса.
Чаще всего воспаление вызвано стрептококками или кандидами.
Его также могут спровоцировать другие условно-патогенные бактерии.
Воспаление промежности при стрептодермии
Стрептодермией называют разновидность пиодермии, которая вызвана стрептококком.
Бактериальные воспалительные процессы кожи промежности встречаются достаточно часто.
10% всех обращений к дерматологам обусловлены бактериальными воспалениями кожных покровов различной локализации.
Инфекция не развивается просто так.
Нужны предрасполагающие факторы.
Таковыми обычно становятся:
- микроповреждение кожи (например, натертости);
- пузырные дерматозы;
- герпес;
- высокая влажность кожи;
- бесконтрольная антибиотикотерапия;
- применение глюкокортикоидов.
Изначально поражается только верхний слой кожи – эпидермис.
Возникают красные пятна, папулы, небольшие гнойнички и везикулы.
Если вовремя начато лечение, симптомы воспаления промежности регрессируют.
Если лечения нет, возможно дальнейшее развитие патологического процесса.
Особенно если не устранены предрасполагающие факторы.
Могут появляться крупные гнойники или буллы – пузыри с жидкостью.
Формируются язвы, после заживления которых остаются рубцы.
Субъективно пациент ощущает боль.
Область промежности отекает.
Иногда увеличиваются лимфатические узлы.
Воспаление промежности при эритразме
Эритразмой называют бактериальное воспаление кожи, вызванное Corynebacterium minutissimum.
Эта бактерия у всех людей живет на коже.
В случае большой влажности, иммунодефицита, сахарного диабета может вызывать воспаление промежности.
На вид оно сильно похоже на грибок.
Появляется пятно, обычно крупное, с четкими границами и признаками шелушения.
Болезнь часто рецидивирует после лечения.
Но почти никогда не осложняется.
Воспаление промежности при ЗППП
Некоторые половые инфекции могут вызвать раздражение и появление красных пятен на промежности.
Это заболевания, сопровождающиеся выделениями.
Они вытекают из влагалища женщины, попадают на кожу.
В результате появляется зуд, покраснение, отеки.
Воспаление может быть вызвано:
- трихомонадами;
- хламидиями;
- гонококками.
Первично кожа промежности при ЗППП поражается редко.
Такое возможно разве что при герпесе.
Воспаление промежности при герпесе
Генитальная форма герпетической инфекции может проявляться воспалительным процессом соответствующей локализации.
Первым симптомом после заражения становится покалывание.
Возникает зуд или жжение.
Затем кожа краснеет, на ней образуются пузырьки.
Она заполнены водянистым содержимым.
Проблемная область может быть болезненной.
Боль часто острая, жгучая.
Острый период длится 1-2 недели.
Затем проходит сам по себе.
Но если пациент получает лечение, продолжительность острого периода значительно сокращается.
Снижается риск осложнений и присоединения бактериальной суперинфекции.
Какие анализы сдать при воспалении промежности?
При подозрении на грибок необходимо сдать соскоб кожи.
Берут его так: при помощи скальпеля путем поскабливания снимают верхний слой эпидермиса.
Чешуйки помещают на предметное стекло.
Материал обрабатывают гидроксидом калия.
Концентрация используется от 5 до 10%.
Используя газовую горелку, препарат нагревают.
Затем материал исследуют микроскопическим способом.
В случае дерматофитии лаборант обнаруживает сплетение тонких трубочек, внутри которых заметны перегородки.
При кандидозе выявляются нити псевдомицелия и почкующиеся клетки.
Этот вид грибковой инфекции чаще всего вызван грибком кандида альбиканс.
Но встречаются и другие возбудители.
Они труднее поддаются лечению, чаще вызывают рецидивы.
При появлении затруднений в терапии заболевания назначают дополнительные диагностические процедуры.
Делают посев на кандиды или определяют вид грибка при помощи ПЦР.
Это помогает подобрать лучшие варианты лечения, исходя из выявленного возбудителя и его чувствительности к антимикотикам.
Для диагностики неспецифических бактериальных инфекций кожи делают:
- посев на флору;
- соскоб кожи и бактериоскопию (окрашивание по Граму).
При подозрении на эритразму проводят исследование под лампой Вуда.
Для этого заболевания характерно красное свечение.
Этот метод имеет значение в дифференциальной диагностике с грибковыми инфекциями.
Они часто дают зеленое свечение.
Для установления диагноза эритразма нужно исключить:
- грибки (для этого делают соскоб кожи и изучают под микроскопом);
- стрептококки, стафилококки (проводят посев кожи).
В диагностике ЗППП используются в основном молекулярно-биологические методы.
Врач берет мазки из уретры.
Они исследуются при помощи ПЦР.
Для диагностики герпеса применяется аналогичный метод.
Но в острый период инфекции доктор может взять соскоб кожи для его использования в качестве материала для исследования.
При подозрении на аллергию назначается анализ крови на иммуноглобулин Е.
Он подтверждает сам факт наличия аллергической реакции.
Однако при этом доктор должен учитывать, что аллергия бывает вторичной.
Она может развиться на фоне существующей грибковой инфекции.
Лечение воспаления промежности
При грибковом воспалительном процессе применяется обычно местная терапия.
Её достаточно при легкой форме инфекции.
Чем помазать патологический очаг, решает врач.
Используются обычно средства, содержащие клотримазол или миконазол.
В случае кандидоза их назначают на 1 неделю.
При дерматофитии лечение должно продолжаться 1 месяц.
Наносят кремы 2 раза в сутки.
Смазывают всю поврежденную область промежности.
Захватывают также 3 см здоровой кожи, потому что она тоже может содержать грибки в меньшем количестве.
При дерматофитии могут применяться препараты внутрь:
- гризеофульвин;
- итраконазол;
- тербинафин.
При кандидозе предпочтение отдают флуконазолу.
Кандида альбиканс чувствительная к нему почти всегда.
Другие грибки могут не погибать под действием этого антимикотического средства.
В таком случае требуется идентификация гриба при помощи ПЦР или культурального исследования.
Затем назначается целенаправленная терапия.
Курс лечения грибковых инфекций может ограничиваться приемом одной таблетки.
При неосложненном кандидозе, вызванном кандидой альбиканс, достаточно 150 мг флуконазола для излечения.
В случае дерматофитии лечение воспаления промежности обычно продолжается 1-2 недели.
При опрелости часто бывает достаточно проветрить промежность.
Когда устраняется высокая влажность кожи, исчезают и пятна.
Происходит это постепенно.
На месте пятен несколько недель может сохраняться пигментация.
Чтобы исключить развитие бактериальной инфекции, кожу промежности обрабатывают антисептиками.
Врач может назначить ванночки, примочки или кремы.
Лечить эритразму нужно местными средствами.
Это не тяжелая бактериальная инфекция, она редко дает осложнения.
Это возможно разве что в случае глубокого иммунодефицита.
Назначают бензоилпероксид 2,5% или эритромициновую мазь 2%.
Курс лечения – около 1 недели.
При герпетической инфекции назначают ациклические нуклеозиды внутрь и наружно.
Они используются при каждом обострении курсом 5-10 дней.
Воспаление промежности: какие антибиотики пропить?
Антибиотики назначаются при бактериальных инфекциях.
Цель их применения:
- устранение симптомов;
- подавление избыточного роста бактериальной флоры кожи;
- предотвращение распространения инфекции на соседние структуры;
- профилактика осложнений (в первую очередь абсцедирования).
Какие антибиотики будет использовать врач, он решает, исходя из выделенного возбудителя.
Это может быть:
- эритромицин;
- доксициклин;
- цефалексин;
- амоксициллин и другие.
Профилактика воспаления промежности
Для предотвращения воспаления промежности необходимо:
- регулярно мыться;
- не вести беспорядочную половую жизнь;
- всегда пользоваться презервативами для защиты от инфекций;
- не допускать размягчения кожи промежности под действием влаги;
- не носить белье, которое натирает;
- не носить слишком теплую одежду, проветривать область промежности.
Чтобы защититься от воспалительных заболеваний, нужно следить за своим иммунитетом.
Если он снижен, требуется лечение, чтобы восстановить показатели иммунограммы.
Это поможет предотвратить повторные грибковые или бактериальные процессы, вызванные условно-патогенной флорой.
При рецидивирующем течении грибковой или бактериальной инфекции врач назначит для профилактики обострения специальные средства гигиены.
Они содержат антисептики или противогрибковые компоненты в небольших дозах.
Их, возможно, недостаточно для лечения воспаления.
Но такие количества противомикробных веществ будут сдерживать чрезмерный рост микрофлоры.
Поэтому они предотвращают воспалительные процессы промежности.
К какому врачу обратиться при воспалении промежности
При появлении воспалительных процессов промежности вы можете обращаться в нашу клинику.
У нас работают опытные дерматовенерологи.
Наши услуги:
- осмотр зоны промежности, оценка симптомов;
- взятие анализов;
- проведение инструментальных исследований;
- установление диагноза;
- подбор лечения;
- проведение лечебных процедур;
- контроль результатов терапии.
Благодаря качественному лечению вы избавитесь от всех симптомов.
Вы станете незаразным для других людей, в том числе своих половых партнеров.
А также получите уверенность в том, что болезнь не перейдет в хроническую форму и не вызовет осложнения.
Мы проводим качественное лечение, которое направлено не только на подавление существующего воспалительного процесса, но и на профилактику рецидива.
При воспалении промежности обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Источник
Боль в промежности – довольно распространённый признак, который может возникать как у представительниц женского пола, так и у мужчин, в независимости от возрастной категории. В подавляющем большинстве случаев подобный симптом указывает на протекание какого-либо заболевания органов мочеполовой системы. Из этого следует, что источники для лиц обоих полов могут быть как общими, так и индивидуальными.
Наиболее часто, помимо болевых ощущений клиническую картину составляют такие проявления, как дискомфорт во время ходьбы или при длительном сидении, зуд и жжение в проблемной области, а также нарушение процесса мочеиспускания.
Поставить правильный диагноз и выяснить причину клиницист сможет только после изучения результатов лабораторно-инструментальных обследований. Лечение диктуется предрасполагающим фактором, но зачастую основывается на консервативных методиках.
Этиология
Наиболее часто причины боли в промежности заключаются в протекании того или иного заболевания, поражающего мочеполовую систему, которая у мужчин и женщин имеет разное строение, поэтому и источники такого симптома будут разделяться на несколько групп.
Первая категория включает в себя патологические состояния, для которых разделение по половому признаку не имеет смысла. К ним стоит отнести:
- продолжительное влияние на организм низких температур;
- травмирование или ранение промежности;
- заболевания, поражающие кожный покров, при которых образуются фурункулы, кондиломы иди папилломы;
- патологии ЖКТ, в частности, образование геморроидальных узлов внешней и внутренней локализации, проктит и парапроктит, а также анальные трещины;
- синдром тазовой боли хронического характера;
- нерациональное питание;
- травматический половой контакт;
- некоторые ЗППП, например, гонорея или трихомониаз;
- мочекаменная болезнь;
- перенесённые ранее хирургические вмешательства на органах мочеполовой системы;
- злокачественные новообразования или метастазирование рака;
- нерациональное питание;
- остеохондроз;
- глистная инвазия;
- непроходимость кишечника;
- паховая грыжа;
- воспаление паховых лимфатических узлов.
Боль в промежности у мужчин также может быть вызвана такими предрасполагающими факторами:
- острая или хроническая форма простатита;
- протекание воспалительного процесса в уретре, яичках или семенном бугорке;
- абсцесс или онкология предстательной железы;
- ущемление полового нерва;
- аденома и кисты простаты;
- кистозные новообразования в яичке, придатке яичка или в семенном канатике;
- наличие эпидидимита или орхоэпидидимита;
- везикулит;
- травмирование мошонки или пениса;
- перекрут яичка;
- расширение вен яичка, что также носит название варикоцеле.
Боль в промежности у женщин обусловлена такими причинами:
- внематочной беременностью;
- воспаление маточных труб или влагалища;
- разрыв кисты яичника – при этом болевые ощущения будут отмечаться не только при ходьбе, но также во время или после секса, или же в случаях длительного сидения. Боли могут локализоваться как слева, так и справа, что указывает на поражённый яичник;
- эндометриоз;
- цистит;
- онкологическое поражение матки;
- гинекологические заболевания, нарушающие нормальную микрофлору влагалища;
- варикозное расширение вен промежности.
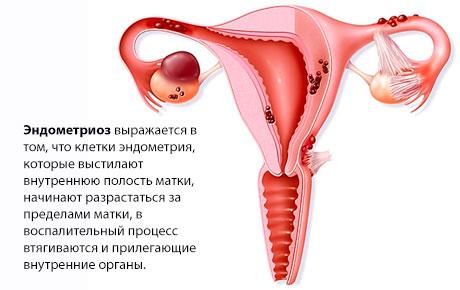
Эндометриоз – возможная причина боли в промежности у женщин
Помимо этого, подобный симптом у представительниц женского пола может возникать при месячных или во время вынашивания ребёнка.
Отдельно стоит отметить про боли в промежности при беременности. По времени возникновения такой симптом появляется:
- перед родами – болезненность свидетельствует о том, что женщина в ближайшие несколько суток станет матерью, а малыш вплотную приблизился к родовым путям. Несмотря на то что боль в промежности перед родами нельзя назвать нормальной, она не является поводом для беспокойства;
- непосредственно во время беременности – зачастую возникает примерно на 35 неделе внутриутробного развития плода, поскольку начиная с этого периода женский организм готовится к родовой деятельности, а именно раздвигаются тазобедренные кости. Кроме этого, подобный признак выражается, если сдавливает седалищный нерв. Однако не во всех ситуациях такой признак считается нормальным явлением — боль в промежности на ранних сроках выступает в качестве тревожного сигнала, указывающего на вероятность выкидыша;
- после появления ребёнка на свет – также считается нормальным, но неприятным следствием родовой деятельности. Очень часто роды приводят к различным травмам, разрывам и иным явлениям. Зачастую боль в промежности после родов проходит самостоятельно через несколько суток после рождения малыша.
Классификация
В зависимости от предрасполагающего фактора боль в области промежности у мужчин и женщин делится на:
- первичную – формируется на фоне различных неврологических нарушений или прямого травмирования этой зоны;
- вторичную – является таковой, если иррадиирует при поражении других внутренних органов, например, простаты, матки или мочевого пузыря.
По происхождению подобный симптом бывает:
- висцеральным – основной причиной выступает раздражение нервных окончаний, локализующихся непосредственно в органах мочеполовой системы;
- психогенным – зачастую возникает при отсутствии протекания того или иного недуга, у лиц с определёнными особенностями характера или как ответ организма на стрессовую ситуацию;
- нейрогенным – развивается при поражении нервных тканей в данной области.
В зависимости от характера проявления существуют следующие виды болевого синдрома:
- тянущая боль в промежности – может указывать на протекание онкологического процесса;
- распирающая боль – очень часто испытывают женщины во время протекания вагинита. Болезненность распирающего типа также присутствует незадолго до родов;
- резкая боль в промежности – обуславливается мочекаменной болезнью и циститом, ушибами и гематомами;
- стреляющая боль;
- тупая боль в промежности – зачастую развивается из-за воспаления органов, находящихся в этой области;
- ноющая боль – наиболее часто возникает на фоне урологических проблем, а это означает, что характерна для мужчин. У женщин боль ноющего типа связана с растяжением или отёком родовых путей.
По длительности выражения различают:
- острую боль в промежности – беспокоит человека на протяжении нескольких минут или часов, но не более суток;
- хроническую боль в промежности – является таковой, если она слабо выражена и присутствует от трёх и более месяцев.
Симптоматика
Клиническая картина, дополняющая боль в промежности у мужчин и женщин, будет отличаться в зависимости от того, какое заболевание вызвало возникновение основного признака. Из этого следует, что симптоматика будет носить индивидуальный характер.
Тем не менее стоит выделить наиболее часто встречающиеся симптомы:
- распространение болевых ощущений в зону поясницы, низ живота и тазовую область;
- учащённые и болезненные позывы к испусканию урины, в том числе и в ночное время суток;
- ощущение резей и жжение во время опорожнения мочевого пузыря;
- зуд в промежности;
- периодические или постоянные патологические выделения из влагалища или уретры, которые могут иметь специфический окрас и запах;
- присутствие примесей гноя или крови в урине или сперме;
- ложные позывы к дефекации;
- чувство постороннего предмета в прямой кишке;
- возрастание температуры тела;
- увеличение поражённого яичка;
- усиление интенсивности болей во время секса или при физических нагрузках;
- значительное покраснение пениса или половых губ;
- ощущение неполного опорожнения мочевого пузыря.
Диагностика
Выяснить причину вызвавшую боль в промежности может только клиницист. За первичной консультацией следует отправиться к терапевту, который после проведения первичной диагностики может направить пациента на дополнительное обследование к таким специалистам:
- уролог;
- гинеколог;
- онколог;
- хирург;
- проктолог;
- акушер-гинеколог – если возникла боль в промежности при беременности;
- педиатр – в редких случаях появления подобного симптома у детей.
Такие врачи назначат специфические лабораторно-инструментальные обследования, но основу первичного диагностирования будут составлять:

Цистография у мужчин
- изучение истории болезни и жизненного анамнеза пациента – для обнаружения болезни, которая могла привести к болям различного характера в области промежности;
- тщательный физикальный осмотр, а именно гинекологический и урологический, пальцевое исследование прямой кишки и пальпация нижней части живота. Зачастую это укажет на то, с какой стороны находится поражённый яичник или яичко;
- детальный опрос больного – для выяснения характера болевых ощущений, присутствия и степени выраженности дополнительной симптоматики;
- общеклинический анализ крови и мочи;
- забор мазка на флору из уретры и влагалища;
- биохимия крови;
- анализ крови на гормоны и онкомаркеры;
- микроскопические изучения каловых масс;
- рентгенография и УЗИ брюшины или органов малого таза;
- колоноскопия и ректороманоскопия;
- ирригоскопия и гастроскопия;
- цистография и ФГДС;
- КТ и МРТ.
Необходимо помнить, что список диагностических процедур может быть расширен в зависимости от того, к какому специалисту будет направлен пациент.
Лечение
Для купирования режущих, колющих, распирающих и иных видов боли в области промежности применяются консервативные методы, среди которых:
- приём антибактериальных и противовоспалительных средств, использование ректальных суппозиториев и местных мазей;
- применение рецептов народной медицины;
- физиотерапевтические процедуры, в частности СВЧ, лазеротерапия и магнитотерапия;
- диетотерапия — для избегания развития осложнений от некоторых заболеваний.
Практически все терапевтические методы назначаются лечащим врачом в индивидуальном порядке для каждого пациента. Единственное исключение составляют народные средства, которые предполагают осуществление сидячих ванночек с добавлением:
- ромашки и календулы;
- марганцовки и соды;
- коры дуба и тысячелистника;
- семян льна и конского каштана;
- зверобоя и бузины;
- листьев брусники и хмеля.
Основными показаниями к хирургическому вмешательству выступают – обнаружение онкологических образований или кистозных опухолей, мочекаменная болезнь и неэффективность консервативной терапии.
Боль в промежности во время беременности требует тщательного контроля лечащего врача при использовании лекарств и народных рецептов. Операция, при необходимости, проводится только после того, как ребёнок появится на свет.
Профилактика и прогноз
Для того чтобы у людей не возникло проблем с болью в промежности рекомендуется:
- вести активный и здоровый образ жизни;
- избегать переохлаждения организма;
- заниматься защищённым сексом – для профилактики ЗППП;
- правильно и сбалансированно питаться;
- по возможности избегать травм промежности и стрессовых ситуаций;
- обеспечивать раннюю диагностику, своевременное и комплексное лечение всех болезней, которые могут привести к появлению такого симптома – для этого следует несколько раз в год проходить полное медицинское обследование.
Что касается прогноза болей в промежности, то он полностью будет зависеть от того заболевания органов мочеполовой системы, которое выступило в качестве этиологического фактора. Обращение за квалифицированной помощью при первом же проявлении такого признака в значительной степени увеличивает шансы на благоприятный исход.
Источник

