Асептическое воспаление у собак
Кожа как орган физической, химической и иммунной противобактериальной защиты
Кожа по своей сути – это покровный орган, формирующий первую линию защиты против патогенов, которые могут проникать в организм «хозяина» из внешней среды.
Основной фактор физической защиты представлен роговым слоем, кератиноциты которого плотно расположены и покрыты продуктами секреции сальных желез, образующих своеобразную защитную эмульсию на поверхности кожи.
Непредельные жирные кислоты, которые продуцируются сальными железами, в особенности же линолевая кислота, обладают выраженной противобактериальной защитой. В состав упомянутой защитной эмульсии входят и водорастворимые составляющие, представленные неорганическими солями и протеинами, обладающими способностью ингибировать бактериальные патогены. Такая совокупность антибактериальных свойств непредельных жирных кислот и неорганических соединений создает на поверхности кожи химические факторы защиты (Muller & Kirks «Small animal dermatology», 2000.).
Кожа, являясь одной из основных тканей, изолирующих организм от воздействия окружающей среды, находится под постоянным многоэтапным контролем иммунной системы. На клеточном уровне контроль иммунной системы за кожей обеспечивается высокой концентрацией как в эпидермисе, так и в собственно дерме антигенпрезентирующих клеток (клетки Лангерганса, дермальные дендритные клетки и макрофаги), существованием популяции постоянно обновляющихся специфических Т-лимфоцитов, а также наличием в составе дермальных лимфатических фолликулов В-лимфоцитов, плазматических клеток и естественных киллеров.
Кроме того, далеко не последнюю роль в функционировании иммунной системы в коже играют и основные клеточные элементы этой ткани. Под действием ряда провоспалительных стимулов кератиноциты, фибробласты и эндотелиальные клетки способны экспрессировать молекулы главного комплекса гистосовместимости класса II и участвовать в представлении антигена лимфоцитам. Эти же клетки являются источником растворимых регуляторных факторов (хемокинов и цитокинов), оказывающих существенное влияние на миграцию, размножение, созревание и функционирование макрофагов и дендритных клеток (ИЛ-1, ИФН), Т- и В- лимфоцитов (ИЛ-10, трансформирующий фактор роста-бета) и т. д.
Таким образом, имеющиеся в литературе данные указывают на тесную взаимосвязь иммунной системы и кожи, позволяющую ряду авторов рассматривать кожу в качестве иммунокомпетентного органа (Козлов И. Г. «Иммунопатогенез дерматологических заболеваний». М. 2007).
Бактериальный фон кожи у собак: резидентные и транзиторные микроорганизмы
Со здоровой кожи собак можно высеять значительный спектр различных так называемых нормальных обитателей кожи. Их классификация предполагает такие понятия, как резидентные и транзиторные бактерии. Подобное разделение понятий вызвано способностью к размножению тех или иных бактериальных организмов.
К резидентным относят бактерии, которые способны к размножению на поверхности кожи собак, – бактерии Micrococcus; коагулазонегативные стафилококки, особенно Staphylococcus epidermidis и Staphylococcus xylosus; α-гемолитические стрептококки; бактерии Clostridium, Propionibacterium acnes; бактерии Acinetobacter, а также разнообразные грамотрицательные аэробные бактерии и иные микроорганизмы.
К транзиторным бактериям, которые не обладают способностью к размножению на поверхности здоровой кожи собак, относятся Escherichia coli, Proteus mirabilis, бактерии вида Corynebacterium, Bacillus, Pseudomonas, другие бактерии.
Основным патогеном, который наиболее часто вызывает бактериальное воспаление кожи у собак, является Staphylococcus Pseudointermedius. Существуют различные вариации штаммов этих бактерий. Одни из них относятся к резидентной, а другие к транзиторной флоре.
Изучение свойств Staphylococcus Pseudointermedius позволило исследователям ответить на вопрос, почему именно эти микробные организмы наиболее часто являются причиной воспаления кожи у собак. В связи с этим было обнаружено, что стафилококки обладают способностью к выраженной адгезии с поверхностью кератиноцитов, и эти бактерии воздействуют на иммунную систему как суперантигены.При этом считается, что Staphylococcus Pseudointermedius не обладает высокой патогенностью и лишь вызывает вторичные инфекции.
Основные причины развития бактериального воспаления кожи у собак
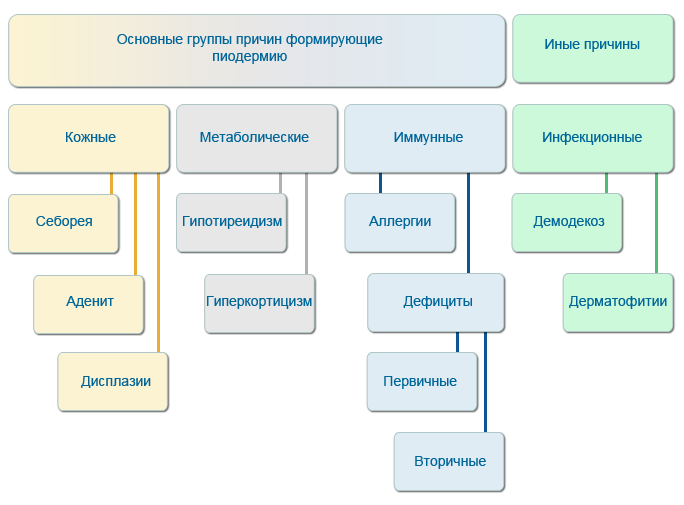
В качестве предрасполагающих факторов, вызывающих развитие бактериального поражения дермы собак, рассматривают некоторые кожные, метаболические, иммунные нарушения, а также первичные паразитарные и грибковые инфекции. В связи с этим выделяют ряд причин, которые (собственно) и приводят к развитию вторичного бактериального процесса: себорейные нарушения, аденит сальных желез, фолликулярные дисплазии; гипотиреоидизм, гиперадренокортицизм; первичные и вторичные иммунодефициты, аллергии; демодекоз, дерматофитии.
Особенный интерес представляют иммунные нарушения, которые во многом являются ключевыми в развитии бактериальной инфекции.
 Основные группы нарушений, формирующих пиодермию.
Основные группы нарушений, формирующих пиодермию.
Чаще всего формируются вторичные иммунодефицитные состояния, возникающие в целом ряде случаев: на фоне применения иммуносупрессивных средств из-за перенесенного стресса или наличия заболеваний эндокринной системы, или прочих причин. Однако для собак актуальными являются также первичные иммунодефициты, обусловленные генетическими предпосылками. Они могут соотноситься с конкретными породами собак, например нарушение процессов биоцидности нейтрофилов у добермана-пинчера, ирландского сеттера, веймарской легавой; отсутствие С3 компонента комплемента у бретонского эпаньоля; нарушение функции естественных киллерных клеток у бультерьера; снижение общего количества В- и Т-лимфоцитов, нарушение общего количества и соотношения хелперных и цитотоксических Т-лимфоцитов при глубокой пиодермии немецких овчарок.
Первичные иммунные нарушения могут и не зависеть от породных признаков. К такому примеру, присущему для многих пород собак, можно отнести низкий уровень продукции иммуноглобулинов классов IgA и IgM.
Наиболее часто встречающиеся нозологические формы при пиодермиях у собак
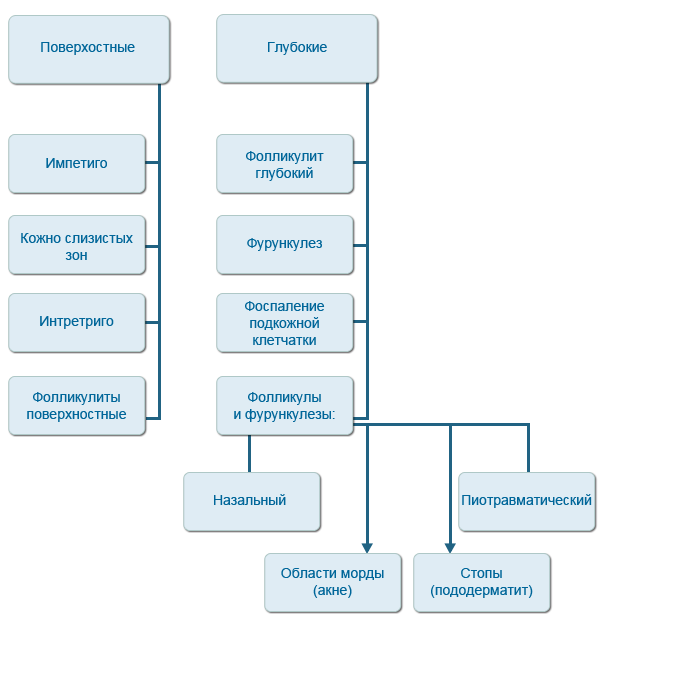
Бактериальное воспаление кожи собак, в зависимости от глубины проникновения процесса, принято разделять на поверхностные и глубокие пиодермии.
Поверхностные пиодермии включают импетиго у молодых собак, пиодермию кожно-слизистых зон, интертриго, а также поверхностный бактериальный фолликулит.
Глубокие пиодермии в ряду нозологий содержат глубокий фолликулит, фурункулез, воспаление подкожной клетчатки, пиотравматический фолликулит и фурункулез, назальный фолликулит и фурункулез, фолликулит и фурункулез области морды (акне).
Нозологические формы пиодермии.
Терапевтические подходы при антибактериальной терапии
Эффективность лечебных мер при антибиотикотерапии может определяться следующими факторами: наличием первичных заболеваний, глубиной и тяжестью воспалительного процесса, правильностью выбора и адекватностью дозы применяемого препарата, верным курсом лечения по принципу его продолжительности.
Если бактериальный процесс имеет поверхностный характер, а область поражения ограничена (импетиго), то бывает достаточно только местного лечения бактериального воспаления кожи посредством применения антибактериальных мазей. Такие мази могут содержать один из следующих компонентов: мупироцин, неомицин, гентамицин, бацитрацин или иные препараты выбора для местной терапии.
В том случае, если поверхностная пиодермия имеет распространенный характер, могут использоваться шампуни с содержанием перекиси бензоила, ацетата хлоргексидина или этиллактата. Шампуни могут применяться с интервалом 1 раз в 3-7 дней, что позволяет значительно уменьшить содержание бактерий на коже животного, имеющего микробные дерматиты. Чаще шампуни применяются в совокупности с системной антибиотикотерапией.
СЕГОДНЯ РЕЧЬ ИДЕТ О ТОМ, ЧТО ВЕТЕРИНАРНЫЙ МИР ВСЁ ЧАЩЕ СТАЛКИВАЕТСЯ С УСТОЙЧИВОЙ ФОРМОЙ БАКТЕРИАЛЬНЫХ ИНФЕКЦИЙ (МЕТИЦИЛЛИН-РЕЗИСТЕНТНОСТЬЮ И МУЛЬТИ-РЕЗИСТЕНТНОСТЬЮ БАКТЕРИЙ). А ЭТО ОЗНАЧАЕТ, ЧТО: 1) ЕСЛИ ЕСТЬ ВОЗМОЖНОСТЬ НЕ ИСПОЛЬЗОВАТЬ СИСТЕМНЫЕ АНТИБИОТИКИ ВООБЩЕ, ЛУЧШЕ ИХ НЕ ИСПОЛЬЗОВАТЬ; 2) ЕСЛИ ТАКОЙ ВОЗМОЖНОСТИ НЕТ, ТО ИСПОЛЬЗОВАТЬ ИХ КРАЙНЕ РАЦИОНАЛЬНО! НИЖЕ РЕЧЬ ПОЙДЕТ О ТЕРАПЕВТИЧЕСКИХ ПОДХОДАХ ПРИ ГЛУБОКИХ ПИОДЕРМИЯХ. ПРИМЕНЯЯ ИХ, НЕ СЛЕДУЕТ ЗАБЫВАТЬ О ПУНКТЕ 2), ЗДЕСЬ ОБОЗНАЧЕННОМ!!!
При распространенном характере поверхностной пиодермии и при всех случаях глубокого бактериального воспаления кожи используются антибиотики общего действия. Среди них рассматривают целый перечень препаратов:
Антибиотики узкого спектра действия: эритромицин: 15 мг/кг каждые 8 часов; клиндамицин –5 мг/кг, каждые 12 часов; линкомицин – 5-15 мг/кг каждые 8 часов; тилозин (10-20 мг/кг каждые 12 часов).
Антибиотики широкого спектра действия: азитромицин 5-15 мг/кг, каждые 12 часов; кларитромицин 5-20 мг/кг каждые 12 часов; амоксициллин-клавуланат (13,75 мг/кг каждые 12 часов); оксацаллин 22 мг/кг каждые 8 часов; цефалексин 22 мг/кг каждые 12 часов; хлорамфеникол 50 мг/кг каждые 8 часов; дифлоксацин 5-10 мг/ кг каждые 12 часов; энрофлоксацин 5 мг/кг каждые 24 часа; марбофлоксацин 2,0 мг/кг каждые 12 часов; орибофлоксацин 2,5 мг/кг каждые 24 часа; триметоприм — сульфадиазин 15-30 мг/кг каждые 12 часов; триметоприм-сульфадиметоксазол 15-30 мг/кг каждые 12 часов и иные.
Несмотря на такой значительный перечень препаратов, которые были применяемы исследователями при бактериальном поражении кожи у собак, на практике применяется лишь незначительный ряд антибиотиков.
Поскольку бактериальное воспаление кожи чаще всего требует достаточно длительной терапии и бактериальная устойчивость стала реальной угрозой, то выбор антибиотика, на наш взгляд, лучше всего осуществлять, учитывая минимальный риск возникновения нежелательных последствий по причине его применения. В связи с этим в нашей практике мы наиболее часто используем такие препараты, как цефалексин (22-30 мг/кг 2 раза в сутки); амоксициллин-клавуланат (22-30 мг/кг 2 раза в сутки). Это антибиотики первого выбора.
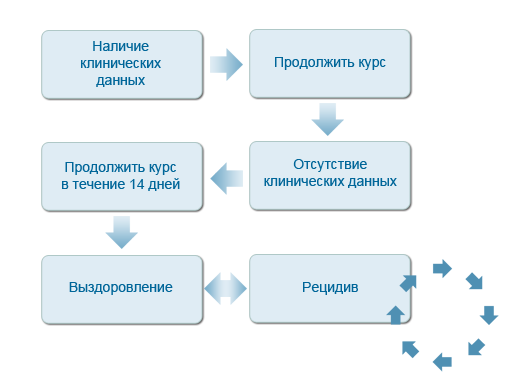
Длительность курса терапии определяется наличием остаточных клинических признаков пиодермии. Так, если при осмотре и при пальпации глубоких очагов поражения кожи не выявляется остаточных признаков воспаления, то последующий курс, с нашей точки зрения, может дополнительно составлять еще 7-14 дней. Это позволяет избегать возможности формирования рецидивов, связанных с тем, что курс лечения антибиотиком оказался недостаточно длительным. По- возможности, мы стараемся не использовать даже антибиотики первого выбора дольше 6 недель
Поскольку пиодермии имеют первичные предпосылки для своего развития, то в целом ряде случаев, несмотря на принятые лечебные меры, возникают рецидивы бактериального воспаления кожи у собак.
Поэтому, важно осуществлять поиск первопричины (см. первую схему даннйо публикации)
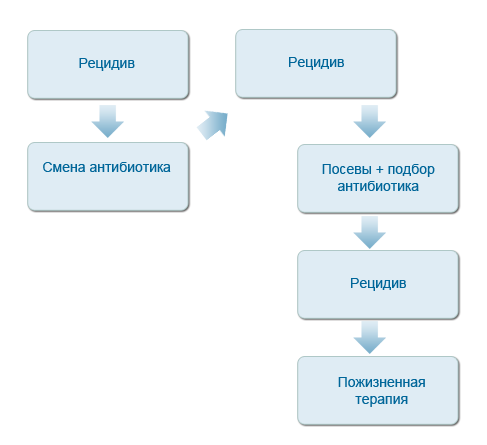
В случае формирования рецидива вторым этапом врачебной тактики может явиться смена антибиотика (хотя, чаще, мы сразу же прибегаем к посевам). Если после второго курса лечения уже иным антибиотиком пиодермия сохраняется или рецидивирует, тогда следует принять во внимание однозначную необходимость посевов на бактериальные среды с целенаправленным подбором антибиотика.
Если и после этого, не были достигнуты позитивные результаты лечения, возможно речь идет о рецидивирующей пиоедрме. В некоторых источниках предложены схемы такой, пожизненной терапии (приведены и обсуждаются ниже). Но их целесообразность вызвает большое сомнение, особенно в связи с вышеобозначеннной проблемой развития усточивых форм инфекций. Возможно, отдельным пациентам, такие схемы могут быть применимы, с обязательным использованием местных антисептических средств для кожи. И все более и более актуальными становятся альтернативные схемы лечения (применение аутовакцин, применение бактериофагов, и прочие).
 Слева -Подходы к терапии антибиотиками Справа -Алгоритмы действий при рецидивах
Слева -Подходы к терапии антибиотиками Справа -Алгоритмы действий при рецидивах
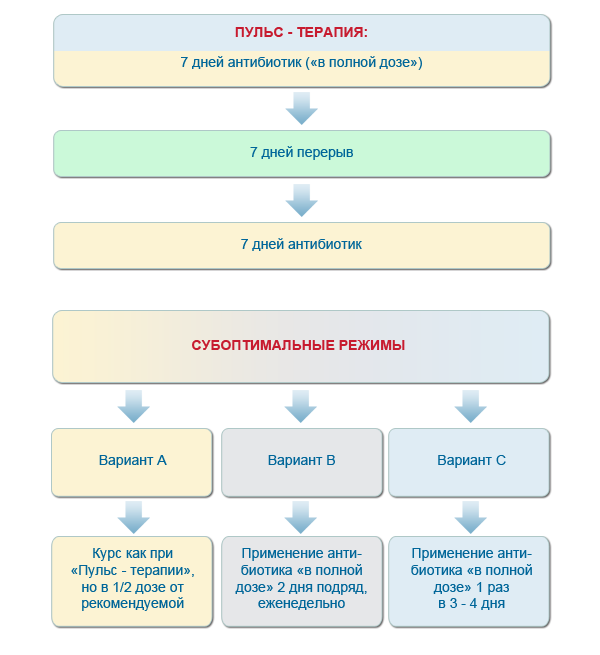
Ряд исследователей предлагает различные схемы терапии антибиотиков для : начинают с применения антибиотика до момента достижения клинического эффекта, затем может применяться пульс-терапия – каждые 7 дней в полной дозе с перерывом в течение 7 дней. Некоторые авторы рекомендуют субоптимальные режимы дачи антибиотика, например, после достижения клинического эффекта применять его в полной дозе – 2 дня подряд каждую неделю или 1 раз в три-четыре дня.
Применение аутогенных бактериальных вакцин
В ряде случаев на фоне применения аутогенных бактериальных вакцин достигался хороший результат. В российских условиях применяются вакцины, предназначенные для медицинской практики, например человеческая стафилококковая вакцина (схема применения: подкожно в нарастающей дозировке, ежедневно: 0,1; 0,2; 0,3; 0,4; 0,6; 0,8; 1,0 мл; далее – ежедневно по 1,0 мл до достижения эффекта).
ВЫВОДЫ
- Бактериальное воспаление кожи – это сложная проблема
- Могут развиваться устойчивые формы бактерий при использовании антибиоиков, в связи с этим, важно проведение посевово при наличии рецидивов. и рациональное лечение антибиотиками в целом.
- Использование аутовакцин, как альтерантивного метода терапии рецидивирующей пиодермы, может быть эффективно.
Используемая литература: Sm.An.Dermatology 7th Ed. 2013. P 184-222
Источник
Серозное воспаление характеризуется экссудацией, слабо выраженными признаками альтерации, незначительным лейкоцитозом и преобладанием регенеративно-компенсаторных процессов. Оно возникает после нанесения умеренной механической травмы, обморожений, химической травмы и других причин на фоне активной гиперемии, сопровождающейся замедлением током крови, расширением и повышением проницаемости капилляров, происходит выпот (экссудация) жидкой части крови в поврежденные ткани или анатомические полости. Накапливаясь мягких тканях, серозный экссудат вызывает воспалительный тестоватый отек, а скапливаясь в анатомических полостях, способствует переполнению их. Надавливая попеременно пальцами обеих рук (бимануальное исследование) на такие переполненные серозным экссудатом полости, получают ощущение перемещения жидкости от пальцев одной руки к пальцам другой. Боль и местная температура при этой форме воспаления повышены незначительно, функция воспалительного органа нарушается умеренно; общая температура и другие физиологические показатели остаются почти неизмененными, за исключением незначительного учащения пульса и дыхания.
Покой и соответствующее лечение способствуют рассасыванию экссудата и восстановлению морфологических и функциональных нарушений. Повторные воздействия травмирующих факторов удлиняют воспалительный процесс или он переходит в хроническую форму.
Хроническое серозное воспаление характеризуется экссудативными и пролиферативиыми явлениями при слабой альтерации. Пролиферативные явления, развивающиеся при затянувшемся серозном воспалении, способствуют образованию соединительной ткани, которая в последующем превращается в рубцовую ткань. Это сопровождается сдавливанием кровеносных и лимфатических сосудов и нарушением оттока крови и лимфы, что приводит к застойным явлениям. Ткани отекают, а в анатомических полостях накапливается серозный экссудат, который по своему составу, приближаясь к транссудату, переполняет их, что достаточно легко устанавливается осмотром и пальпацией. Вследствие отека и пролиферата уменьшается подвижность кожи в зоне воспаления, а в глубже лежащих тканях, например мышце, пальпацией определяется умеренное диффузное или узловатое утолщение. Болевая реакция при хроническом серозном воспалении выражена слабо или отсутствует; степень нарушения функции зависит от анатомических и физиологических особенностей вовлеченных в хронический процесс тканей и органов.
В связи с довольно стойким и нередко значительным возрастом соединительной ткани в зоне воспаления не всегда можно достичь лечебными мерами полного морфологического и функционального восстановления поврежденного органа.
Серозно-фибринозное воспаление возникает при относительно интенсивном воздействии травмирующих факторов, вызывающих повышенную проницаемость сосудов и выход фибриногена, превращающегося в тканях и анатомических полостях в хлопья фибрина, которые в полостях при покое оседают на дно. Вследствие этого при пальпации верхней части соответствующей полости устанавливается флюктуация, а в нижней — тестоватость и умеренно выраженная крепитация. После активных или пассивных движений тем товатость и крепитация в суставах и сухожильных влагалища исчезают, но возникает флюктуация. Предоставление покоя способствует восстановлению прежних признаков. Выпавшие хлопь фибрина медленно рассасываются или организуются, превращаясь в коллагеновые частицы.
Клинические признаки при остром серозно-фибринозном восполнении выражены сильнее, чем при серозном воспалении.
Предоставление покоя и своевременное лечение обычно способствуют выздоровлению. В запущенных случаях процесс переходи в хроническую форму.
Хроническое серозно-фибринозное воспаление по клиническим признакам и патогенетическим изменениям мало отличается от хронического серозного воспаления. Из особенностей следует отметить более интенсивное узловатое склеротическое уплотнение мягких тканей и наличие в полостях организовавший фибрина превращенного в плотные коллагеновые частицы (рисовые зерна), которые иногда подвергаются кальцификации и остаются на всю жизнь в полостях суставов. Попадая между хрящами суставных поверхностей, они вызывают сильную боль и повреждение суставных хрящей, что проявляется перемежающейся хромотой и приводит к обострению воспалительной реакции, принимающей затяжной характер.
Фибринозное воспаление возникает в результате механических чаще химических, термических и даже инфекционных поражений слизистых оболочек, капсул суставов, стенок сухожильных влага-И лищ, бурз, а также серозных покровов. В зависимости от причинного фактора оно может быть асептическим и инфекционным. В последнем случае все изменения протекают тяжелее.
Характерной особенностью фибринозного воспаления является высокая проницаемость капилляров, поэтому экссудат содержите значительно большее количество форменных элементов крови, при описанных выше формах воспаления, кроме того, в нем много мелко- и крупномолекулярных белков и фибриногена.
Сущность патогенетических изменений, возникающих при этом воспалении, сводится к следующему. Под воздействием тромбокиназы и других ферментов фибриноген, вышедший в ткани в полости, превращается в хлопья и фибринозную сеть. Она густо покрывает поверхность оболочек, а также в большом количестве накапливается в тканях, особенно вблизи капилляров и мелких сосудов. Вскоре вокруг них образуется плотная фибринозная муфта, которая охватывает капилляры и мелкие сосуды и как бы замуровывает их. Это затрудняет выход жидкой части крови из сосудов. Одновременно с этим фибрин, накапливаясь в большом количестве на стенках анатомических полостей и слизистых оболочек, может образовывать пленки, что препятствует нормальному выделению ими в полости соответствующих жидкостей. Таким образом, вскоре после начала фибринозного воспаления в суставах, сухожильных влагалищах, плевральной и брюшной полостях количество обычного жидкого их содержимого и серозного экссута начинает уменьшаться. Именно поэтому заболевание, сопровождающееся фибринозным воспалением, нередко называют сухой, плеврит, сухой артрит и т. п. Фибринозная сеть и пленки, покрывающие стенки полостей, подвергаются затем организации и превращаются в соединительнотканные тяжи, нити, ворсинки , шнуры . В результате такого процесса плевра и брюшина, например,, прочно срастаются с внутренними органами, синовиальная оболочка суставов — с суставными концами костей, а сухожильные влагалища — с сухожилиями.
Клинические признаки фибринозного воспаления выражены хорошо. Местная температура и болевая реакция повышены, наблюдается значительное нарушение функции пораженного органа, например при фибринозном синовите сустава отмечается значительная хромота даже при движении шагом. В отличие от серозного и серозно-фибринозного воспалений припухлость при нем проявляется слабо, изменений контуров суставов и сухожильных влагалищ не наблюдается, активные и пассивные движения сопровождаются хорошо выраженной крепитацией (хрустом) в воспаленных суставах и сухожильных влагалищах; крепитация и шумы трения наблюдаются при плевритах.
При инфекционном фибринозном воспалении к изложенным клиническим признакам присоединяются высокая общая температура, иногда гнойный экссудат (фибринозно-гнойное воспаление) или образование дифтеритических пленок, покрывающих слизистыеи конъюнктиву.
Исходя из сказанного, при остром асептическом фибринозном воспалении необходимо предупреждать организацию фибрина и способствовать его рассасыванию, усиливая фибринолитические процессы. С этой целью после стихания острых воспалительных явлений наряду с лечебными процедурами (инъекции в полости гепарина, протеолитических ферментов) рекомендуется применять вначале пассивные, а затем активные движения. При инфекционном фибринозном воспалении необходимо специфическое противомикробное лечение.
Хроническое фибринозное воспаление характеризуется образованием спаек между брюшиной, плеврой и органами, заключенными в брюшной и грудной полостях; при поражении суставов и сухожильных влагалищ возникает туго подвижность, заканчивающаяся внутри суставным анкилозом или тендогенной контрактурой. Предсказание при такого рода изменениях в пораженных суставах и сухожильных влагалищах сомнительное или неблагоприятное в смысле восстановления функции.
Источник
